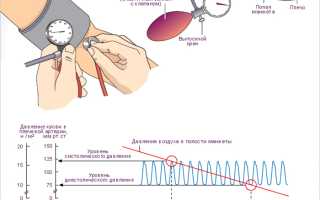
Для измерения артериального давления (АД) используются автоматические или механические тонометры, которые можно приобрести в любой аптеке. Самоконтроль и ведение дневника АД мотивирует пациента на соблюдение всех рекомендаций врача и на 20% повышают эффективность лечения. Мы очень рекомендуем приносить дневник АД при каждом посещении врача.
При измерении АД необходимо соблюдать ряд условий:
- Измерять АД необходимо в положении сидя. Желательно опереться на спинку стула и расслабить ноги.
- Рука, на которой проводится измерение, должна лежать на столе свободно, без напряжения.
- Измерение проводят после 10-15-минутного отдыха, 2-3 раза в день, приблизительно в одно и то же время. Проводить измерение нужно дважды с перерывом в 2- 4 минуты.
- Вначале измерение проводится на обеих руках с целью выявить руку, на которой АД выше (обычно разница составляет 5-10 мм. рт. ст. ). В дальнейшем измерения проводят на той руке, на которой оно оказалось выше.
- Во время измерения АД желательно не разговаривать.
- За 1 час до измерения нужно исключить прием пищи и курение.
- Манжета тонометра должна подходить Вам по размеру.
- Нижний край манжеты должен располагается на 1-2 см выше локтевого сгиба.
Измерение АД аускультативным методом (методом Короткова) механическим тонометром с использованием стетоскопа требует соблюдения нескольких дополнительных правил:
- Необходимо установить головку стетоскопа на 1-2 см внутрь от центра локтевой ямки.
- Достаточно быстро накачать воздух в манжету, уровень накачивания должен быть на 20-30 мм. рт. ст. выше «обычного» АД.
- Спускать воздух из манжеты нужно медленно со скоростью 3-4 мм. рт. ст. в секунду.
- Зафиксировать появление первого тона Короткова- это и будет систолическое АД.
- Зафиксировать исчезновение тонов Короткова- это соответствует диастолическому АД.
При измерении АД любым тонометром, механическим или автоматическим, с интервалом в 2-3 мин значения могут получиться несколько разными.
Различия в показаниях тонометров не следует расценивать как проявления неточности или неисправности приборов. Величина АД, как и все другие параметры организма, не является постоянной и находится в пределах физиологических колебаний.
Также необходимо помнить, что при физической нагрузке АД повышается. Это является физиологическим механизмом, при прекращении нагрузки в норме АД снижается через несколько минут.
Целевой уровень АД
Всем пациентам с гипертонической болезнью, получающим терапию, независимо от возраста и степени риска рекомендуется в качестве первого целевого уровня снижать АД менее 140/90 мм. рт. ст., а при хорошей переносимости — до уровня 130/80 мм. рт. ст. или еще ниже. Именно при таких цифрах доказано снижение риска сердечно- сосудистых осложнений, о которых упоминалось выше. Однако, нужно помнить, что чрезмерное снижение АД может быть опасным.
О Вашем целевом уровне АД обязательно расскажет лечащий врач, так как эти цифры индивидуальны для каждого пациента с гипертонической болезнью. В процессе лечения достижение целевого уровня АД позволяет добиться снижения риска смерти и осложнений гипертонии.
Измерение артериального давления: метод, прошедший испытание временем
Диагностика артериальной гипертонии
Именно данный метод служит основой для диагностики артериальной гипертонии (АГ). В соответствии с национальными клиническими рекомендациями у пациентов с впервые выявленным повышением АД диагноз АГ устанавливается на основании по меньшей мере двукратного измерения АД на разных визитах [4]. Величина этого клинического АД позволяет не только диагностировать АГ, но и стратифицировать риск сердечно-сосудистых осложнений. Другие методы исследования, применяемые при АГ (суточное мониторирование АД, эхокардиография, дуплексное сканирование брахиоцефальных артерий, определение скорости пульсовой волны и многие другие), дают важную дополнительную информацию о характере АГ, возможном поражении органов-мишеней, но, как отмечалось выше, не являются основополагающими для установления диагноза АГ у пациента. Классификация уровней АД предполагает существование нескольких уровней нормального АД, 3 степеней его повышения (по систолическому — САД и диастолическому — ДАД давлению), а также выделение изолированной систолической АГ (ИСАГ). Современная классификация уровней АД приведена в таблице 1 [5, 6].
Классификация и диагностика АГ в свете современных рекомендаций
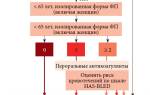
Казалось бы, основные вопросы, связанные с измерением АД и градацией его уровней, четко проработаны на протяжении десятилетий и не могут быть поводом для дискуссий. Тем не менее своеобразной сенсацией стал пересмотр уровней АД, произведенный в 2021 г. American College of Cardiology and the American Heart Association (ACC/AHA). В соответствии с предложенной ACC/AHA классификацией повышенным считается САД в диапазоне 120–129 мм рт. ст., а АГ I степени устанавливается при САД 130–139 мм рт. ст. и/или ДАД 80–89 мм рт. ст. Европейские конгрессы, где предполагалось представление и обсуждение обновленных рекомендаций Европейского общества кардиологов и Европейского общества по артериальной гипертонии, должны были состояться позднее, в 2021 г., поэтому с 2021 г. оставался открытым вопрос, примет ли европейское сообщество американский подход к градации уровней АД. Однако европейские кардиологи сохранили прежний взгляд на классификацию уровней АД, что и отражено в европейских рекомендациях 2021 г. Эта же классификация, представленная в национальных рекомендациях (2013), используется и в российской клинической практике. Активно обсуждаемые в настоящее время европейские рекомендации, не претерпев радикальных изменений по сравнению с прежней редакцией, содержат тем не менее ряд обновленных позиций и уточняющих моментов. Комментируя рекомендации по ведению артериальной гипертонии Европейского общества кардиологов и Европейского общества по артериальной гипертонии 2021 г., ведущие российские кардиологи обращают внимание на следующие позиции [7]. Отмечается, что диагноз АГ по-прежнему основывается на данных клинического измерения АД (IС), однако предлагается более четкий алгоритм скрининга и диагностики АГ, в котором, в зависимости от уровня АД, определяется частота его измерения традиционным способом либо необходимость проведения суточного мониторирования АД (СМАД) или самоконтроля АД (СКАД), в частности для выявления скрытой АГ и подтверждения ее диагноза. Алгоритм скрининга и диагностики АГ приведен на рисунке 1.
В контексте европейских рекомендаций 2021 г. нельзя не упомянуть и некоторый пересмотр подхода к определению целевых уровней АД: первичной целью является по-прежнему достижение уровня АД менее 140/90 мм рт. ст. у всех пациентов (уровень доказательности I A). При условии хорошей переносимости терапии рекомендуется снижать АД до 130/80 мм рт. ст. или ниже у большинства пациентов (I A). В качестве целевого уровня ДАД следует рассматривать уровень ниже 80 мм рт. ст. у всех пациентов с АГ независимо от уровня риска или коморбидных состояний (II АB). Вместе с тем, как следует из рекомендаций, один и тот же уровень АД не может быть применим ко всем пациентам с АГ. Различия в целевых уровнях САД определяются возрастом пациентов и коморбидными состояниями. Новым положением, имеющим важное значение для реальной клинической практики, является обозначение уровня, ниже которого не следует снижать АД: для всех пациентов он составляет 120 и 70 мм рт. ст. Подчеркивая основополагающую роль клинического (офисного) измерения АД как в диагностике, так и в контроле эффективности лечения АГ, следует отметить некоторые ограничения данного метода в условиях его рутинного использования. К ним относятся, прежде всего, «ошибка исследователя» — произвольное округление, преимущественно до десятков; субъективизм измерения (настроенность на определенный результат — уровень АД, который «должен быть» у данного пациента); возможность гипердиагностики АГ вследствие феномена «гипертонии белого халата» (ГБХ) (у 15–20% больных); возможность гиподиагностики АГ или переоценки эффективности антигипертензивной терапии вследствие феномена «ГБХ наоборот» (у 10–15% больных) и некоторые другие [8].
Измерение АД в домашних условиях
Преодолеть отмеченные выше ограничения позволяют дополнительные методы измерения АД — СМАД и измерение АД в домашних условиях — СКАД [9]. Диагностическая ценность СМАД как метода, применяемого на протяжении нескольких десятилетий, не вызывает сомнений, поскольку он многократно и подробно описан в различных пособиях, рекомендациях, статьях [10–13], а его информативность проверена многолетней клинической практикой. Что же касается СКАД, то этот способ измерения АД всегда существовал в повседневной жизни каждого человека, а тем более больного АГ, однако его результаты, как правило, подвергались определенному сомнению представителями врачебного сообщества из-за различных технических, методических проблем, а также отсутствия согласованных подходов к оценке его результатов. На сегодняшний день уже четко определены и прописаны в соответствующих рекомендациях (как российских, так и европейских) пороговые уровни АД для диагностики АГ по данным различных методов измерения (табл. 2).
При сопоставлении приведенных в таблице значений АД, позволяющих установить диагноз АГ по данным различных методов измерений, обращает на себя внимание, что значения АД, соответствующие АГ при СКАД, на 5 мм рт. ст. ниже, чем при офисном его измерении. Кроме того, как указывалось выше, СКАД в дополнение к офисному определению АД позволяет в еще большей степени повысить объективность и точность его измерений (табл. 3 [8]).
Несмотря на то, что в арсенале современного кардиолога имеется большое количество антигипертензивных препаратов и их комбинаций с доказанной эффективностью, проблема высокой распространенности АГ и недостаточности контроля АД остается, к сожалению, по-прежнему актуальной [14, 15]. В этой ситуации большое значение приобретает вопрос комплаенса больного, поскольку именно тщательное следование рекомендациям врача по коррекции образа жизни, регулярный прием медикаментов и систематический контроль АД в домашних условиях позволяют больному добиться наилучших результатов [16–18]. Возможность самостоятельно контролировать АД делает больного активным участником процесса лечения и позволяет воочию видеть его результаты, прием препаратов становится более осмысленным [19]. Соответственно именно СКАД можно рассматривать как действенный способ укрепления взаимодействия между врачом и больным и повышения мотивации больного на лечение.
Выбор оптимального тонометра для СКАД
Вполне естественно, что в условиях домашнего измерения АД весьма актуальным становится вопрос о выборе оптимального сфигмоманометра (тонометра), который должен отвечать целому ряду требований. Современные приборы, предназначенные для измерения АД, должны обладать точностью, надежностью, компактностью, функциональностью, устойчивостью к негативным внешним воздействиям, артефактам и ни в коем случае не должны вводить в заблуждение человека ложными показаниями [20]. В соответствии с существующей классификацией сфигмоманометры подразделяют на ртутные, механические (анероидные) и электронные. Принцип работы ртутных и анероидных сфигмоманометров основан на аускультативном методе измерения АД по Н.С. Короткову. Тем не менее, хотя измерение АД аускультативным методом признано эталонным, оно не всегда может быть рекомендовано для СКАД. Достойной альтернативой являются электронные сфигмоманометры, позволяющие определить АД осциллометрическим способом. К их основным преимуществам относятся удобство и простота в работе, кроме того, для измерения АД этими приборами не нужен острый слух, что немаловажно для пожилых пациентов. Электронные сфигмоманометры, в зависимости от модели, могут работать в полуавтоматическом или полностью автоматическом режимах. Безусловно, предпочтительными являются сфигмоманометры с памятью, которые автоматически хранят значения каждого измерения (с указанием даты и времени) и средние значения всех измерений до визита врача.
Заключение
Таким образом, в условиях недостаточного контроля АД важное значение приобретает СКАД в домашних условиях, что позволяет существенно повысить комплаенс больных и соответственно эффективность терапевтических мероприятий. Информативность СКАД предопределяется правильной техникой выполнения измерений и надежностью используемых сфигмоманометров. Одним из лучших мировых производителей электронных сфигмоманометров заслуженно считается компания OMRON (Япония). Свой первый цифровой тонометр она разработала в 1973 г. В начале 1990-х японские тонометры появились в России и с тех пор пользуются неизменно высоким спросом. Компания OMRON постоянно совершенствует и развивает технологические решения в производстве тонометров на основе уникальной запатентованной технологии Intellisense, позволяющей сделать каждое измерение у любого пациента индивидуальным, точным, безопасным и комфортным. Технология Intellisense в алгоритме расчета величины систолического и диастолического давления использует более 3-х показателей в единицу времени — сопротивляемость сосудов больного, время, осцилляции и частоту сердечных сокращений, в отличие от других имеющихся на рынке тонометров, которые в своем алгоритме используют только один параметр. Технология Intellisense обеспечивает точное, безопасное и комфортное измерение АД у каждого пациента, в т. ч. у больных, имеющих нарушения ритма. Высокую чувствительность тонометра OMRON обеспечивает датчик давления, единственный в мире имеющий официальный патент. Отличное качество аппаратуры обеспечивается жесткими требованиями к ее производству: 100% контроль и 100% надежность. В настоящее время на российском рынке представлены самые разнообразные модели тонометров OMRON (OMRON M2 Basic, OMRON M2 Classic, OMRON M3 Comfort, OMRON MitElite и др.), но для каждого из них характерно максимальное удобство в использовании, высокий уровень надежности и экономичности. Очевидно, что эффективный мониторинг АД в домашних условиях является одним из важных условий повышения информированности и комплаентности больного АГ, что, в свою очередь, не может не сказаться на повышении эффективности антигипертензивной терапии и мероприятий, направленных на коррекцию образа жизни.