Что такое варикозно-расширенные вены?
Варикозно-расширенные вены (в простонародье — варикоз) — это перерастянутые, неправильной формы, извитые кровеносные сосуды, утратившие эластичность. Они увеличены в длину и в ширину и выглядят как толстые, извитые жгуты синего цвета, просвечивающие под кожей. Вены становятся такими, когда венозные клапаны отсутствуют или по какой-нибудь причине не могут выполнять свои функции. Если клапаны не работают, как следует, кровь течет повенам в обратном направлении, вниз, накапливается в нижних отделах вен и распирает их стенки. Вследствие этого вены теряют свою естественную форму, иначинается патологическая цепочка различных осложнений.
Профилактика
Меры по предотвращению тромбоза глубоких вен включают следующее:
- Не сидите на месте. Если вы перенесли операцию или по другим причинам были на постельном режиме, постарайтесь как можно скорее приступить к работе. Если вы какое-то время сидите, не скрещивайте ноги, так как это может заблокировать кровоток. Если вы путешествуете на машине на большое расстояние, останавливайтесь примерно каждый час и прогуливайтесь. Если вы летите в самолете, время от времени стойте или гуляйте. Если вы не можете этого сделать, разминайте голени. Сделайте несколько упражнений. Попробуйте поднимать и опускать пятки, удерживая пальцы ног на полу, затем поднимайте пальцы ног, упираясь пятками в пол.
- Не курите. Курение увеличивает риск развития ТГВ.
- Делайте зарядку и контролируйте свой вес. Ожирение является фактором риска ТГВ. Регулярные упражнения снижают риск образования тромбов, что особенно важно для людей, которые много сидят или часто путешествуют.
Насколько распространена варикозная болезнь?
Варикозное расширение вен — одно из самых распространенных заболеваний сосудистой системы. По некоторым статистическим подсчетам, варикозом страдает до трети всего населения западных стран. Количество людей, у которых есть варикозно-расширенные вены, увеличивается с возрастом, причем женщины заболевают гораздо чаще мужчин. Согласно данным статистики, в возрастной группе до 25 лет варикозной болезнью страдает только 8% женщин, а в старшей возрастной группе — от 55 лет и старше — варикозной болезнью поражено 64% женщин.
Как можно распознать у себя варикозную болезнь?
Самый общий признак варикозной болезни — это усталость, тупые боли, чувство тяжести и распирания в ногах после того, как долгое время посидишь или постоишь. Нередко эти симптомы появляются или усиливаются к вечеру. При этом обычно невозможно точно определить, где именно болит. А если эти неприятные симптомы — усталость,тяжесть, боли — проходят после отдыха с приподнятыми ногами, значит, они действительно вызваны варикозным расширением вен (если только не выявлена достоверно какая-нибудь иная причина).
Тем не менее, не спешите все сваливать на варикозную болезнь, особенно если внешних признаков в виде расширенных вен не наблюдается. Теми же симптомами могут проявляться и некоторые другие болезненные состояния.
Судороги в ногах
При варикозной болезни действительно могут возникать болезненные ночные судороги в мышцах ног (иными словами, «ногу сводит»). Чаще всего судороги появляются в икроножных мышцах и иногда могут быть настолько болезненными, что больной просыпается. Причем ночные судороги бывают обычно после тяжелого дня, когда больному пришлось много стоять или сидеть.
Осложнения
Осложнения ТГВ могут включать:
- Легочная эмболия (ЛЭ). ЛЭ – потенциально опасное для жизни осложнение, связанное с ТГВ. Это происходит, когда кровеносный сосуд в вашем легком блокируется тромбом, который попадает в легкое из другой части вашего тела, обычно из ноги. Если у вас есть признаки и симптомы ЛЭ, важно немедленно обратиться за медицинской помощью . Внезапная одышка, боль в груди при вдохе или кашле, учащенное дыхание, учащенный пульс, чувство слабости или обморока и кашель с кровью могут возникать при ЛЭ.
- Постфлебитический синдром. Повреждение вен тромбом снижает кровоток в пораженных участках, вызывая боль в ногах и отек, обесцвечивание кожи и кожные язвы.
- Осложнения лечения. Осложнения могут возникнуть из-за кроворазжижающих, используемых для лечения ТГВ. Кровотечение – побочный эффект антикоагулянтов. При приеме таких лекарств важно регулярно сдавать анализы крови.
Передается ли варикозная болезнь по наследству?
В настоящее время известно, что варикоз имеет наследственный характер. Ученые даже полагают, что им удалось выделить отдельный ген, отвечающий заразвитие варикозной болезни. Пока не ясно, вызывает ли этот ген пороки развития венозных клапанов или же пороки развития самих стенок вен. Но несомненно, что эти исследования помогут разработать методику генной терапии — пожалуй, наиболее перспективный способ предотвращения и лечения варикозной болезни. К сожалению, это еще дело довольно отдаленного будущего, и генная терапия пока не доступна больным сварикозно-расширенными венами.
Варикозная болезнь при беременности
Беременность не вызывает варикозную болезнь, но нередко оказывается пусковым фактором для появления варикоза у тех женщин, которые предрасположены к ней. Например, у людей с врожденной недостаточностью или даже отсутствием венозных клапанов. Этот факт уже установили совершенно определенно, ведь у многих беременных женщин никаких варикозных вен не появляется. Иногда варикозные расширения появляются только при четвертой, пятой или десятой беременности.
А у некоторых женщин они, появившись во время беременности, исчезают сразу после рождения ребенка. Беременность выступает в качестве пускового фактора для варикоза в связи с тем, что при беременности резко повышается содержание в крови женщины половых гормонов — эстрогена и прогестерона. Эти гормоны в большой концентрации способствуют размягчению венозных стенок, вены растягиваются, и клапаны не могут из-за этого нормально смыкаться.
Другие причины варикозной болезни
Такая широкая распространенность варикозной болезни в высокоразвитых западных странах наверняка связана с образом жизни населения. Например, мы много времени проводим, сидя на стульях. Начиная с детского сада и до окончания школы человек, сидит неменьше 40 часов в неделю (считая примерно по 5 часов днем на занятиях, по 3часа вечером — за выполнением домашних заданий, просмотром телепередач, и так — 5 дней в неделю). Теперь эти часы помножим на 10 месяцев в год, и так — до 17 лет. Потом — работа в каком-нибудь учреждении, где сидеть приходится еще больше. Когда человек сидит на стуле, вены, проходящие по задней поверхности бедер, сдавливаются, а икроножные мышцы (ритмичные сокращения которых способствуют продвижению венозной крови к сердцу) не работают.
Еще один важный фактор — это питание. В западных странах люди предпочитают диету с низким содержание грубой клетчатки. При таком питании фекальные массы получаются более плотными, и часто случаются запоры. При натуживании для продвижения твердых каловых масс напрягаются мышцы живота, и давление в брюшной полости значительно повышается. Высокое давление распространяется на вены, проходящие по задней стенке брюшной полости, и на вены ног, которые от этого расширяются, вызывая несостоятельность венозных клапанов.
Варикозно-расширенные вены у пожилых людей
Почему варикоз чаще встречаются у пожилых людей, и особенно часто у женщин?
1. Если отвечать кратко — потому, что у них сосудистая система с возрастом изнашивается и, рано или поздно, дает сбой. Тем не менее, существует еще немало объективных причин, почему пожилые женщины чаще страдают варикозом, чем молодые мужчины и женщины. Во-первых, поскольку женщины вообще живут несколько дольше,чем мужчины, — пожилых женщин, соответственно, больше, чем пожилых мужчин, и их вены работали на износ более долгий срок.
2. Мужчины не беременеют. Даже если варикоз, появившийся у женщины при беременности, исчезают вскоре после рождения ребенка, все равно в течение нескольких месяцев эти вены были ненормально увеличены в размерах. А с возрастом все мышцы человеческого тела, в том числе и гладкие мышцы сосудистых стенок, становятся не такими эластичными, как в молодости. И вены, которые уже расширялись когда-то, во время беременности, в пожилом возрасте снова становятся немного шире нормальных.
3. Сейчас очень много женщин возрасте старше 30 лет прибегают к заместительной гормональной терапии, изначально предназначенной для снятия неприятных симптомов менопаузы. Никаких сомнений в том, что заместительная гормональная терапия помогает женщинам и выглядеть моложе, и чувствовать себя лучше, и в целом легче переносить годы менопаузы. Наблюдения врачей подтверждают и то, что заместительная гормональная терапия в некоторой степени снижает частоту приступов стенокардии и препятствует снижению прочности костей из-за остеопороза.
Однако, гормональные добавки в то же время размягчают венозные стенки точно так же, как повышенный уровень эстрогена и прогестерона при беременности. Это побочное действие гормональных таблеток тем более опасно, что стенки вен и так становятся более слабыми — связи с естественными возрастными изменениями мышечного слоя. Так что для окончательного выяснения этого вопроса необходимы дополнительные клинические исследования.
Какие бывают сосуды?
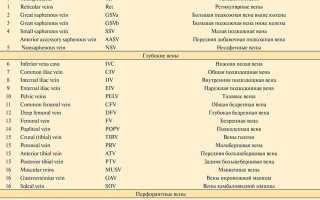
Все сосуды в человеческом организме можно условно разделить на артерии, вены и капилляры . Несмотря на разницу в размерах, все сосуды устроены примерно одинаково. Изнутри их стенки выстланы плоскими клетками – эндотелием. За исключением капилляров, все сосуды содержат жесткие и эластичные волокна коллагена и гладкие мышечные волокна, которые могут сжиматься и расширяться в ответ на химические или нервные стимулы. Артерии несут богатую кислородом кровь от сердца к тканям и органам. Эта кровь ярко-красного цвета , поэтому все артерии выглядят красными. Кровь перемещается по артериям с большой силой, поэтому их стенки толстые и эластичные. Они состоят из большого количества коллагена, что позволяет им выдерживать давление крови. Наличие мышечных волокон помогает превратить прерывистую подачу крови от сердца в непрерывный поток в тканях. По мере удаления от сердца артерии начинают ветвиться, и их просвет становится все тоньше и тоньше. Самые тонкие сосуды, доставляющие кровь в каждый уголок организма – это капилляры . В отличие от артерий, их стенки очень тонкие, поэтому кислород и питательные вещества могут проникать через них в клетки тела. Этот же механизм позволяет отходам жизнедеятельности и углекислому газу попадать из клеток в кровоток. Капилляры, по которым течет бедная кислородом кровь, собираются в более толстые сосуды – вены . Из-за отсутствия кислорода венозная кровь темнее , чем артериальная, а сами вены кажутся голубоватыми. По ним кровь поступает в сердце и оттуда – в легкие для обогащения кислородом. Стенки вен тоньше, чем артериальные, поскольку венозная кровь не создает такого сильного давления, как артериальная.
Разновидности варикозного расширения вен
Варикозно-расширенные вены подразделяются на две основные группы:
- К первой группе относятся первичный варикоз, обусловленный наследственной предрасположенностью к варикозной болезни.
- Вторая группа включает варикозное расширение вен, появившиеся после повреждения венозных стенок в результате травмы с образованием кровяны хсгустков в венах или тромбоза.
При прохождении сгустка или тромба по вене нарушается целостность венозных клапанов и формируется вторичное варикозное расширение вен.
Варикозные узелки
Варикозные узелки — это пучки тоненьких багровых или красных ниточек-сосудов, которые появляются вокруг коленей или лодыжек. (Иногда такие сосудистые «паутинки«могут появиться на лице, возле носа.) Эти сосуды нельзя назвать варикозно-расширенными венами, поскольку, по определению, варикозно-расширенные вены — это вены, увеличенные по длине и в диаметре. На самом деле это немного расширенные венулы (сосуды, соединяющие капилляры с собственно венами), которые расположены близко от поверхности кожи.
Такие расширенные венулы появляются из-за повышенного содержания в крови женских половых гормонов и нередко встречаются у женщин, принимающих оральные контрацептивы. Но венулы могут расширяться и при наличии не проявившегося внешне варикозного расширения более крупных вен. Однако у женщин с варикозными узелками довольно часто наблюдаются и симптомы, очень похожие на проявления варикозной болезни.
Заболевания сосудов конечностей и их причины
Среди заболеваний сосудов ног распространеныатеросклероз и воспалительные поражения артерий. Атеросклеротическое поражение сосудов нижних конечностей — это заболевание, которому подвержены люди старшего возраста (от 45 лет), в основном мужчины. При атеросклерозе сосудов конечностей артерии ноги сужаются, препятствуя прохождению крови.
Другой вид заболевания, от которого страдают сосуды здоровых на вид ног — это воспалительные поражения артерий. Они тоже вызывают сужение сосудов, которое возникает вследствие развития воспалительного процесса. При воспалении стенки артерии равномерно утолщаются по всей длине, усложняя течение крови. Риск заболеваний артерий повышает курение — облитерирующий тромбангиит чаще диагностируют у молодых курящих мужчин.
Полная закупорка или окклюзия сосудов ног может произойти при любой из перечисленных патологий. Ее печальные последствия — гангрена и ампутация. Чтобы этого избежать, вовремя обращайтесь к врачу при появлении первых характерных симптомов:
- Перемежающейся хромоты;
- Болей в ногах, возникающих при ходьбе;
- Чувства усталости и слабости в ногах (или в одной ноге);
- Эректильная дисфункция у мужчин;
- Похолодание ног, онемение, ощущение покалывания.
Эти и другие симптомы сосудистых заболеваний нижних конечностей — повод неотложного обращения к врачу.
Лечение варикозной болезни
Лечение зависит от выраженности заболевания. Если болезнь проявляется не слишком сильно, то лучше всего подойдет консервативное лечение:
- регулярный отдых с поднятыми ногами,
- эластичное бинтование (или специальные эластичные чулки),
- физические упражнения для мышц ног.
Если этих мер оказывается недостаточно, пораженные варикозной болезнью вены подлежат хирургическому удалению в Центре Флебологии. Или же по-новым, экспериментальным методикам — проводится эластическое укрепление венозных стенок хирургическим путем. То есть на наружную поверхность пораженных вен в местах варикозных расширений, где расположены несостоятельные венозные клапаны, надевается специальный упругий пластиковый чехол. И, наконец, для лечения расширенных венул или варикоза мелких вен, оставшихся после операции, применяется склеротерапия— то есть введение в места расширений склерозирующих веществ, от чего происходит закупоривание патологической вены. Кровь возвращается к сердцу по нормальным венозным сосудам.
Катетеризация центральных вен
Просто о катетеризации центральных вен.
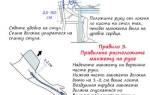
Пункции и катетеризации вен, в частности центральных, относятся к широко распространенным манипуляциям в практической медицине. Опыт свидетельствует, что эта манипуляция не является достаточно безопасной. Поэтому чрезвычайно важно знание топографической анатомии подключичной вены, техники выполнения этой манипуляции.
За один год в мире устанавливается более 15 миллионов центральных венозных катетеров. Среди доступных для пункции венозных притоков наиболее часто катетеризируют подключичную вену.
Историческая справка.
Впервые пункция подключичной вены была осуществлена в 1952 году Aubaniac. Им была описана методика пункции из подключичного доступа. Wilson et al. в 1962 году применили подключичный доступ для катетеризации подключичной вены, а через нее – и верхней полой вены. С этого времени чрескожная катетеризация подключичной вены стала широко использоваться для диагностических исследований и лечения. Yoffa в 1965 году внедрил в клиническую практику надключичный доступ для введения катетера в центральные вены через подключичную вену. В дальнейшем были предложены различные модификации надключичного и подключичного доступов в целях повышения вероятности успешной катетеризации и уменьшения риска осложнений. Таким образом, в настоящее время подключичная вена считается удобным сосудом для центральной венозной катетеризации.
Пункционная катетеризация центральных сосудов — это врачебная манипуляция. Пунктироваться могут подключичная вена, яремная и бедренная вены, как слева, так и справа. Центральный венозный катетер может функционировать и быть неинфицированным в течение многих недель. Это достигается путём строго соблюдения правил ухода за катетером, включая соблюдение правил асептики во время его установки, предосторожности при выполнении инфузии и инъекций.
Показания и противопоказания
Выделяют следующие показания для катетеризации центральных вен:
- Сложные операции с возможной массивной кровопотерей
- Операции на открытом сердце с АИК и вообще на сердце
- Необходимость интенсивной терапии
- Парентеральное (внутривенное) питание
- Возможность измерения ЦВД (центрального венозного давления)
- Возможность многократного взятия проб крови для контроля
- Введение электростимулятора сердца
- Рентгено – контрастные исследование сердца
- Зондирование полостей сердца
Противопоказания
Противопоказаниями для катетеризации центральных вен служат:
- Нарушение свертываемости крови
- Воспалительные в месте пункции
- Травма ключиц
- Двухсторонний пнемоторакс и некоторые другие
Однако, нужно понимать, что противопоказания являются относительными, т.к. если катетер необходимо поставить по жизненным показаниям, то это будет сделано при любых обстоятельствах, т.к. для спасения жизни ребенка в экстренной ситуации нужен венозный доступ.
Для катетеризации центральных (магистральных) вен может быть выбран один из следующих методов:
- Через периферические вены верхней конечности, чаще локтевого сгиба. Преимущество в данном случае является простота исполнения, катетер проводится до устья верхней полой вены. Недостаток, что катетер может стоять не более двух – трех дне
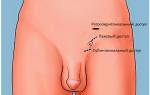
- Через подключичную вену справа или слева
- Через внутреннюю яремную вену так же справа или слева
Для пункционной катетеризации центральных вен: яремной, подключичной (и, кстати, артерий) используется метод Сельдингера (с проводником), суть которого заключается в следующем:
- Иглой пунктируется вена, через нее проводится проводник на глубину 10 – 12 см
- Далее игла убирается, по проводнику проводится катетер
- После этого проводник убирается, катетер фиксируют к коже пластырем
При длительном нахождении катетера могут возникнуть следующие осложнения:
- тромбирование вены
- тромбирование катетера
- тромбо- и воздушная эмболии
- инфекционные осложнения (5 — 40%), такие как нагноение, сепсис (общее воспаление) и т.д
Именно поэтому катетеризация центральных вен требует тщательного соблюдения правил ухода и наблюдения за катетером:
- Перед всеми манипуляциями следует вымыть руки, высушить и обработать их 70% спиртом, надеть стерильные резиновые перчатки. Кожа вокруг катетера ежедневно осматривается и обрабатывается 70% спиртом и 2% раствором йода или 1% раствором бриллиантового зеленого.
- Повязка меняется ежедневно и по мере загрязнения.
- После окончания инфузионной терапии необходимо поставить гепариновый замок (специальное разведение геаприна).
- Запрещаются перегибы катетера, наложение на катетер непредусмотренных конструкцией зажимов, попадание воздуха в катетер.
- В случае выявления проблем, связанных с катетером: боль, отёчность руки, промокание повязки кровью, экссудатом или инфузионной средой, повышение температуры, изломы катетера, — немедленно сообщить лечащему врачу.
- Катетер удаляется лечащим врачом или сотрудниками анестезиологической службы с последующей отметкой в истории болезни.
- Запрещается покидать территорию больницы с катетером! В случае направления в другое лечебное учреждение больной должен быть сопровождаем медработником; в выписном эпикризе делается отметка о наличии у пациента подключичного катетера.
Осложнения при лечении
Главная опасность при консервативном лечении (эластичные чулки, физические упражнения и отдых с поднятыми ногами) — его возможная неэффективность.
Хирургическое лечение варикозного расширения вен нижних конечностей в настоящее время должны выполнять опытные сосудистые хирурги и флебологи. Часто осложнения и рецидивы после хирургического лечения вызваны тем, что операцию выполнял не специалист центра флебологии.
При склеротерапии основная неприятность — это небольшие темные пятна, которые могут остаться в местах инъекций несколько месяцев в некоторых случаях навсегда.
Ангиопластика и стентирование
Хроническая форма синдрома НПВ сложнее в лечении. При декомпенсации венозного оттока становится необходимым восстанавливать проходимость сосуда. Открытые операции, связанные с выделением НПВ и её заменой на сосудистый протез выполнимы, но очень травматичные и малоэффективные. Искусственный протез полой вены часто повторно тромбируется и сложная операция становится совершенно бесполезной. С появлением новых композитных материалов для стентов большого диаметра, в нашей клинике начали выполнять эндоваскулярные методы восстановления проходимости полой вены. Ангиопластика и стентирование НПВ проводится опытными эндоваскулярными хирургами Инновационного сосудистого центра. Смысл вмешательства заключается в восстановлении проходимости закрытого сегмента нижней полой вены специальным проводником, баллоном высокого давления и установкой металлического каркаса — стента.
Расширенные вены после хирургического лечения
Если варикозно-расширенные вены были удалены, варикозные узлы на их месте больше не появятся. Однако иногда варикоз обнаруживается и после операции —в венах, которые не были поражены ранее, или в мелких венах, не выявленных при предоперационном обследовании. Варикозное расширение вен после операции появляется потому, что кровь вынуждена находить новые пути оттока. При этом на оставшиеся вены перераспределяется больший объем крови, чем раньше, и если в них были какие-нибудь дефекты клапанов или стенок тогда возникают новые проблемы. Новый варикоз, как правило, приносит косметические неудобства и без труда ликвидируется флебологом с помощью современных методик склеротерапии.