Нарушение сердечного ритма или аритмия сердца возникает в том случае, когда электрические импульсы, инициирующие сердечное сокращение, функционируют неправильно, заставляя сердце биться слишком быстро или слишком медленно, или нерегулярно, неритмично.
Аритмии встречаются часто и, как правило, неопасны. В большинстве случаев человек ощущает выпадение одного или нескольких сокращений, перебои в работе сердца — «то бьется, то не бьется», или очень частое сердцебиение. Однако, существуют аритмии, симптомы которых — опасны, вплоть до угрозы жизни.
Прогресс в медицинских технологиях обогатил врача новыми лечебными методиками и процедурами, которые позволяют контролировать и устранять аритмии. Кроме того, поскольку аритмия может ухудшать, а в некоторых случаях, и сама оказывать повреждающее действие на сердце (истощать сердечную мышцу, нарушать работу клапанного аппарата, вызывать увеличение размеров полостей сердца), риск аритмии возможно уменьшить, приобщаясь к здоровому образу жизни, включающему правильное питание и занятие спортом.
Симптомы аритмии
Аритмии могут и не проявляться. Врач может обнаружить аритмию до того, как она проявит себя какими-либо признаками, при обычном диспансерном обследовании. Но чаще нарушения сердечного ритма вызывают заметные изменения состояния, которые включают признаки:
- Ощущение сердцебиения и перебоев в груди
- Очень быстрое биение сердца
- Чрезвычайно медленное биение сердца
- Боли в груди
- Одышку
- Головокружение
- Потерю сознания или ощущение, близкое к обмороку
Даже такие значительные симптомы нездоровья не всегда свидетельствуют о наличии серьезной проблемы. Очень часто люди, ощущающие аритмию, не страдают тяжелыми заболеваниями сердца, в то время как, человек с жизнеугрожающей аритмией может не предъявлять вообще никаких жалоб.
Нормальное сердечное сокращение
Сердце состоит из 4 полостей. С каждой стороны справа и слева имеется два насоса: сверху предсердия и внизу — желудочки.
Во время сердечного сокращения камеры с тонким мышечным слоем и меньшего размера сокращаются, способствуя наполнению кровью релаксированных желудочков. Сокращение начинается, когда синусный узел — небольшая группа клеток в правом предсердии — посылает электрический импульс, который и заставляет сократиться оба предсердия. Затем импульс перемещается в атрио-вентрикулярный узел, находящийся в самом центре сердца и лежащий в месте перехода предсердий в желудочки. Выходя из атриовентрикулярного узла импульс, переходит на желудочки. В результате чего последние сокращаются и выталкивают кровь ко всем органам.
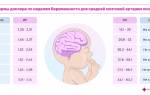
В здоровом сердце этот процесс происходит равномерно и постоянно с частотой сокращений сердца 60-100 в минуту в спокойном состоянии. У спортсменов, особенно атлетов с покое частота пульса обычно менее 60, поскольку их сердце значительно более тренировано, чем у обычного человека и обладает большой мышечной силой, выталкивая за одно сокращения большой объем крови. У детей — напротив — пульс в норме более 100 ударов в минуту, а в младенчестве составляет 140-160 сокращений в минуту.
Причины аритмии
Наиболее частыми причинами аритмии или состояния, приводящего к её развитию, являются болезни сердца, высокое артериальное давление, сахарный диабет, курение, чрезмерное употребление алкоголя и кофеина, злоупотребление лекарственными препаратами, стресс. В некоторых случаях причинами развития аритмий может быть передозировка некоторых лекарственных препаратов, применение БАДов и препаратов на основе лекарственных трав.
Рубцы могут возникать по разным причинам. Наиболее распространенная из них — перенесенный острый инфаркт миокарда. Такой рубец препятствует формированию электрического импульса и/или прерывает прохождение импульса по сердечной мышце.
У здорового человека со здоровым сердцем развитие устойчивой аритмии невозможно без наличия внешнего триггера, как, например, электрошок. Так происходит в первую очередь по тому, что в здоровом сердце отсутствуют какие-либо патологические субстраты развития аритмий, в том числе и рубцовая ткань.
С другой стороны, в сердцах с признаками аритмии, формирование и/или распространение электрического импульса может быть нарушено, облегчая развитие болезни.
Любое из ниже перечисленных состояний может привести развитию аритмии:
- Неадекватное кровоснабжение. Если приток крови к сердцу по какой-либо причине снижен, это может менять способность клеток формировать и проводить электрические импульсы
- Повреждение или гибель сердечной мышцы. Повреждение или гибель сердечной мышцы приводит к изменению пути распространения электрических импульсов по ней.
Среди заболевание сердца – причин аритмий особое значение имеют:
- Ишемическая болезнь сердца (ИБС) . Несмотря на то, что при ИБС регистрируются многие виды аритмий, наиболее прочно ассоциированными с ней являются желудочковые аритмии и внезапная сердечная смерть. Сужение артерий происходит до тех пор, пока в результате отсутствия поступления крови, часть сердечной мышцы погибает (острый инфаркт миокарда). Это может влиять на процесс распространения электрического импульса по миокарду: образуются маленькие электрические круги возбуждения на границе рубцовой ткани, которые нарушают нормальную работу сердца, являясь причиной патологически быстрого сердцебиения (желудочковая тахикардия) и трепетания или фибрилляции желудочков – неэффективных хаотических сокращений желудочков.
- Кардиомиопатия. Проявляется первичным растяжением и истончением стенок желудочков и предсердий (дилатационная кардиомиопатия) или чрезмерным утолщением и пересокращением стенок левого желудочка (гипертрофическая кардиомиопатия). При любом варианте кардиомиопатии уменьшается эффективность сердечного выброса (уменьшается количество крови выбрасываемое левым желудочком в аорту для питания всех органов и тканей организма), а часть крови остается в левом и правом желудочках или забрасывается обратно в предсердия и впадающие в них вены.
Заболевания сердечных клапанов. Поражение клапанов сердца инфекционными агентами или вследствие дегенеративного перерождения приводит к суживанию отверстий клапанов и/или недостаточному смыканию створок, т.е. недостаточности клапанов. Когда полости сердца растягиваются и ослабевают вследствие неадекватной работы клапанов, повышается риск развития различных видов нарушений ритма сердца.
Факторы риска развития аритмии сердца
Факторы риска развития аритмий сердца включают:
- Генетика. У людей с врожденными аномалиями развития сердца аритмии возникают чаще. Более того, ряд аритмий (например, синдром Вольф-Паркинсон-Уайта, некоторые наджелудочковые тахикардии, некоторые формы синдрома удлиненного интервала QT) являются врожденными.
- Заболевания щитовидной железы. При повышенной функции щитовидной железы, происходит повышенная выработка гормонов, повышается метаболизм в целом, сокращения сердца становятся более частыми и нерегулярными. Чаще всего развивается фибрилляция предсердий. При недостаточной функции щитовидной железы метаболизм снижается, что вызывает брадикардию, а в ряде случаев и экстрасистолию.
- Высокое артериальное давление. Это повышает риск развития ишемической болезни сердца. Высокое артериальное давление также вызывает утолщение стенки левого желудочка, что может менять характер проведения импульсов по нему.
- Сахарный диабет. Сахарный диабет в стадии декомпенсации (неконтролируемых цифрах сахара крови) во много раз повышает риск развития ишемической болезни сердца и артериальной гипертензии. Кроме того, эпизоды гипогликемии (низкого содержания сахара в крови) могут быть пусковым механизмом развития аритмии сердца.
- Электролитные нарушения. Такие электролиты, как калий, магний, натрий и кальций составляют основу формирования, поддержания и проведения электрического импульса в сердце. Слишком высокая или слишком низкая концентрация электролитов в крови и в клетках сердца влияют на электрическую активность сердца и могут являться причиной развития аритмий.
- Употребление стимуляторов. Психостимуляторы, такие как кофеин, никотин и др. являются причиной развития экстрасистолии и также могут приводить со временем к развитию более тяжелых нарушений ритма сердца. Употребление амфетаминов и кокаина могут поражать сердечную мышцу с развитием любой из существующих аритмий и даже приводить к внезапной сердечной смерти вследствие развития фибрилляции желудочков.
Описание наджелудочковой аритмии
Наджелудочковая аритмия (НЖА) еще определяется как предсердная или суправентрикулярная. Источник распространения внеочередных сокращений находится в предсердиях, то есть над желудочками, отсюда и название патологии.
В основе образования НЖА лежит формирование патологического очага триггерной активности, который посылает периодические внеочередные импульсы. В некоторых случаях электрический сигнал передается по предсердиям или в атриовентрикулярном узле по механизму reentry, тогда наблюдается циклическое распространение импульса, приводящий к ускорению сердечной деятельности.
Развитие наджелудочковой аритмии может происходить на фоне сердечно-сосудистых заболеваний, что характерно для пожилого возраста, или же без видимых клинических признаков во время становления организма, то есть у детей и подростков.
Если патология связана с другими сердечно-сосудистыми расстройствами, тогда важно регулярно проходить осмотры у кардиолога. В противном случае придется узнать, чем опасна наджелудочковая аритмия, на собственном опыте.
Скрининг и диагностика аритмии
Для диагностики аритмий врач обычно выясняет у пациента о наличии какого-либо сердечного заболевания и/или проблем с щитовидной железой. Кроме того, всегда выполняются специфические виды медицинского тестирования, позволяющие зарегистрировать аритмию. Это может быть пассивная запись электрокардиограммы короткая или длительная (сутки и более), или попытка спровоцировать аритмию при одновременной постоянной записи сердечного ритма.
Пассивные методы мониторирования включают:
- Электрокардиографию (ЭКГ). Во время записи ЭКГ электроды прикрепленные к определенным местам на руках, ногах и грудной клетке, регистрируют электрическую активность сердца. На электрокардиограмме изучают интервалы и длительность каждой фазы сокращения сердца.
- Суточное мониторирование ЭКГ по методу Холтер. Портативный регистратор ЭКГ устанавливается на сутки и более для записи электрической активности сердца в процессе выполнения человеком его обычной дневной активности, а также во время сна.
- Эхокардиография. Позволяет при помощи ультразвукового датчика получить изображение камер сердца, уточнить их размеры, движение стенок и клапанов и другую информацию.
Индуцировать аритмию можно при помощи следующих тестов:
- Пробы с физической нагрузкой. Некоторые аритмии провоцируются или усугубляются при физической нагрузке. Во время «нагрузочной» пробы используется беговая дорожка или стационарный велотренажер. Во время проведения пробы производится постоянная запись ЭКГ. Для проведения «нагрузочной» пробы могут использоваться лекарственные препараты, которые стимулируют сердце аналогично физическим упражнениям. Обычно этот метод используется при невозможности выполнять физические упражнения, а также для установления диагноза ишемической болезни сердца.
- Тест с наклонным столом. В случае, когда у человека имеются необъяснимые потери сознания, может быть полезным проведение наклонных тестов. При этом проводится мониторинг ритма и артериального давления в горизонтальном положении в течение 20-30 минут. Затем специальный стол переводится в вертикальное положение и также проводится мониторинг ритма и артериального давления в течение 10 минут. Таким образом оценивается состояние сердца и специализированной нервной системы, контролирующей работу сердца при перемене положения тела и переходе из горизонтального положения в вертикальное.
- Электрофизиологическое исследование и картирование. Данное исследование проводится при помощи тончайших катетеров – электродов, которые проводятся в полость сердца. Когда электроды установлены в области определенных участков проводящей системы сердца, с их помощью можно изучить распространение электрического импульса по сердцу, индуцировать аритмию, изучив при этом ее локализацию, механизм, а также протестировать лечебный эффект различных лекарственных препаратов. Это самый информативный и точный метод диагностики большинства аритмий. Кроме того, при проведении ЭФИ можно не только выявить, но и устранить аритмогенный очаг при помощи специального теплового воздействия, называемого радиочастотным. Таким способом устраняют большинство наджелудочковых и некоторые виды желудочковых тахикардий. В настоящее время этот метод используется и при фибрилляции предсердий.
Диагностика
Тахикардия бывает синусовой и пароксизмальной, различаются они от места возникновения электроимпульса, который заставляет сердце сокращаться. Для постановки диагноза врач ФНКЦ ФМБА проводит физикальный осмотр, собирает анамнез и назначает анализы.
Физикальный осмотр включает в себя:
- внешний осмотр пациента;
- измерение частоты сердечных ударов;
- измерение артериального давления.
Инструментальное исследование:
- ЭКГ;
- ЭКГ при дополнительной нагрузке на организм;
- суточный мониторинг ЭКГ;
- ЭХО;
- стресс-эхокардиография;
- МРТ;
- КТ-кардиография.
Осложнения при аритмии
- Инсульт . Когда предсердия фибриллируют, они не способны адекватно перекачивать кровь в желудочки. Замедление тока крови в предсердиях приводит к формированию сгустков. Если от сгустка отрывается небольшой кусочек, он может попадать в ток крови, разносится по всему организму и закупоривать мозговые артерии, вызывая развитие ишемического инсульта, т.е. повреждения или гибели части мозга, а иногда приводит к смерти.
- Застойная сердечная недостаточность . Из-за длительного периода брадикардии или тахикардии, например, фибрилляции предсердий, сердце может сокращаться неэффективно. Контролируя частоту сердечного ритма, можно улучшить сократительную способность левого желудочка и уменьшить признаки сердечной недостаточности.
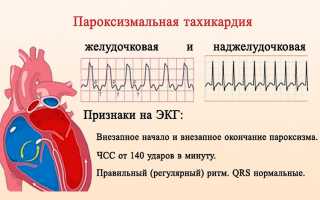
Симптомы пароксизмальной наджелудочковой тахикардии
Пароксизмальная тахикардия всегда имеет внезапное отчетливое начало. Пациент чувствует толчок или сжатие, а иногда и укол, в области сердца.
Приступ может сопровождаться симптомами:
- головокружением;
- шумом в голове;
- предобморочным состоянием или обмороком;
- потливостью;
- тошнотой;
- дрожью в теле.
Чтобы верно диагностировать тахикардию, важно провести тщательный опрос и осмотр пациента. Высококвалифицированные врачи Кардиологического центра ФНКЦ ФМБА смогут быстро определить недуг.
Лечение и прогноз при наджелудочковой аритмии
При бессимптомном течении или вызове у больного минимального дискомфорта специфическое лечение не проводится. При таких состояниях достаточно придерживаться здорового образа жизни и правильно питаться, чтобы не наблюдалось усугубление течения аритмии. Если патология предоставляет больному психологическое неудобство, тогда могут назначаться антиаритмические препараты — соталол, амиодарон, пропафенон.
В тяжелых случаях, когда аритмия не корректируется медикаментозными препаратами, прибегают к хирургическому лечению. Могут выполняться следующие виды операция:
- имплантация кардиостимулятора — показана при слабости синусового узла, когда предсердия не могут полноценно сокращаться или импульс создается хаотический;
- имплантация дефибриллятора — устанавливается при затяжных тахикардиях, не купирующиеся медицинскими препаратами;
- радиочастотная абляция — представляет собой малоинвазивную операцию, которая при некоторых формах аритмии помогает избавиться от патологии на 100%. В частности хорошая эффективность от РЧА наблюдается при WPW-синдроме.
Классификация наджелудочковой аритмии
Патология достаточно вариабельная, поэтому ее разделяют по характеру проявления на три типа: тахикардия, брадикардия, экстрасистолия.
Все экстрасистолии различаются по частоте, локализации и количеству эктопических очагов, в также времени возникновения приступа.
По частоте
Частота преждевременных сокращений, которые считаются за одну минуту разделяет все экстрасистолии на:
- единичные — экстрасистол насчитывается не более пяти;
- парные — на ЭКГ видно две экстрасистолы, расположенные одна за другой;
- групповые — преждевременные сокращения идут по несколько подряд;
- множественные — определяется более пяти экстрасистол.
По локализации очага
Может определяться непосредственно в предсердиях или в атриовентрикулярном узле. В любом случае говорят об суправентрикулярной аритмии.
Предсердные аритмии локализуются в соответствующем отделе сердца
Атриовентрикулярные аритмии характеризуются расположением эктопического очага в перегородке, расположенной между предсердиями и желудочками.
По количеству очагов
При определении с помощью специальных методов исследования одного эктопического очага, говорят об монотопной экстрасистолии.
Наличие двух и более патологических очагов указывает на политопные внеочередные сердечные сокращения.
По времени возникновения
С помощью ЭКГ определяется временной промежуток, в который осуществляется внеочередное сокращение. Выделяется три типа экстрасистол, различаемые по времени образования:
- ранние — возникают в то время, когда сокращаются предсердия;
- интерполированные — место локализации находится на стыке сокращений предсердий и желудочков;
- поздние — характерны для периода сокращения желудочков, также могут образовываться во время расслабления сердца (в диастолу).